Профилактика абортов является ключевым моментом в сохранении репродуктивного здоровья девушки. По мнению специалистов, искусственное прерывание беременности довольно-таки часто приводит к бесплодию. На сегодняшний день примерно каждая пятая беременная женщина прибегает к аборту. Несмотря на высокую эффективность контрацептивных средств, многие барышни безосновательно пренебрегают этой возможностью. Не стоит забывать, что основные задачи контрацепции – это не только обеспечить профилактику медицинских абортов, но и предотвратить инфицирование болезнями, передающимися половым путём.
Разновидности контрацепции
Способы контрацепции бывают различными. Однако независимо от вида противозачаточных средств, женские контрацептивы должны быть высокоэффективными, безопасными для здоровья, удобны в использовании и доступны для приобретения.
Современные методы контрацепции:
- Физиологический.
- Барьерный или механический.
- Химический.
- Гормональный.
Женские контрацептивы можно купить в аптечных сетях без рецепта.
Физиологический

Особенность физиологического способа контрацепции заключается в том, что девушка в определённый период своего менструального цикла должна воздерживаться от интимной близости или активно использовать другие противозачаточные средства. Как правило, если менструальный цикл продолжается 28 дней, то необходимо отказаться от вагинального секса в период с 11-ых по 18-ые сутки, когда происходит овуляция. Физиологический метод основывается на чередовании периодов высокой и низкой фертильности (способности к деторождению). Учёными было установлено, что яйцеклетка сохраняет жизнеспособность в течение 1–3 дней, спермии – примерно 5 суток. Какие способы можно применить, чтобы уточнить время овуляции:
- Календарный. Необходимо вычислить фертильный период, учитывая индивидуальную продолжительность менструального цикла.
- Температурный. Для определения фертильного периода проводят измерения ректальной температуры. Они должны проводиться утром в одинаковое время. В положении лёжа женщина вводит в прямую кишку специальный термометр на 5–6 минут. Овуляция распознаются за счёт анализа температурной кривой. Определяющим моментом является падение температуры на 0,2–0,3 °C и последующий подъём на 0,7–1,0 °C. Подобные изменения наблюдаются только через 1–2 дня после завершения овуляторной фазы. Определив день овуляции, вычисляется «опасный период.
- Цервикальный. По характеру изменений цервикальной слизи за счёт эстрогенов на протяжении менструального цикла можно будет судить о том, в какой фазе находится женщина.
- Многокомпонентный. Судя по названию, не сложно догадаться, что этот метод включает измерение базальной температуры, фиксирование изменений свойств цервикальной слизи, календарные расчёты и некоторые субъективные признаки (в частности, появление болезненности внизу живота, выделений и т. д.).
Главным преимуществом физиологического метода считаются простота в проведении и абсолютная безопасность для женского организма, поскольку ни последствий, ни побочных реакций ожидать не приходится. Однако стоит заметить, что этот способ контрацепции пригоден для женщин, имеющих нормальные менструальные циклы. Но для подростков и юных девушек физиологический метод нецелесообразен в применении по нескольким причинам:
- Непостоянный овуляторный цикл.
- У молодых девушек довольно-таки часто отмечаются случайные или внеочередные овуляции.
- Чаще наблюдается более поздняя овуляция.
- Невысокая эффективность.
- Девочкам трудно даются правильные расчёты и выполнение основных способов физиологической контрацепции.
- Этот метод не способен защитить от болезней, передающихся половым путём.
Не все виды контрацепции могут обеспечить 100% защиту от нежелательной беременности.
Барьерный или механический

Использование специальных средств, не дающих возможности сперматозоидам продвигаться в полость матки, называется барьерным или механическим контрацептивным методом. Известно, что барьерные контрацептивы предусмотрены как для женщин, так и для мужчин. Наиболее распространённые виды барьерной защиты от непланируемой беременности:
- Презервативы (женские и мужские).
- Вагинальная диафрагма.
- Шеечные колпачки.
Презервативы
Сегодня основным материалом для изготовления презервативов является латекс. Он помогает не только защитить от незапланированной беременности, но и предотвращает заражение заболеваниями, которые передаются половым путём. Главный недостаток метода – частые разрывы презервативов, изготовленных из тонкой эластичной резины. Согласно статистическим данным, это случается примерно один раз на 50–300 занятий сексом.
При возникновении разрыва презерватива рекомендуется осуществить введение спермицидного вещества во влагалище и/или применить пероральный контрацептив для экстренной посткоитальной профилактики нежелательной беременности. Кроме того, достаточно часто при использовании презерватива оба половых партнёра отмечают снижение сексуального удовольствия. Как показывают клинические исследования, многие юноши и мужчины пренебрегают этим методом контрацепции.
Поэтому был придуман презерватив для женщин, который эффективен как контрацептивное средство, так и в плане предотвращения заражения заболеваниями, передающимися половым путём. Его необходимо надевать за несколько часов до интимной близости и снимать после занятия сексом. Многократное использование категорически запрещается.
Вагинальная диафрагма

Если объяснить в двух словах, то влагалищная диафрагма – это достаточно хорошее барьерное контрацептивное средство, по форме напоминающее полушарие, и состоящее из резинового колпачка, соединённого с кольцом. Для предотвращения продвижения сперматозоидов её следует ввести во влагалище таким образом, чтобы закрыть канал шейки матки. Для повышения контрацептивной эффективности влагалищная диафрагма применяется вместе со спермицидными средствами, которые можно приобрести в виде кремов, пены, гелей и т. д.
Доступны различные модели и размеры, поэтому рекомендуется подбирать индивидуально. Как правило, введение влагалищной диафрагмы осуществляют непосредственно перед интимной близостью, обратов спермицидным средством с обеих сторон. Её извлечение проводят через 7–10 часов после завершения половых сношений. Хотелось бы отметить, что этот барьерный метод контрацепции не помогает защититься от болезней, передающихся во время занятий сексом, хотя может предохранить внутренние половые органы от некоторых видов инфекций.
Шеечный колпачок
Механизм действия и контрацептивная эффективность шеечных колпачков практически такие же, как и у вагинальных диафрагм. По форме они напоминают полусферу с утолщёнными краями. Создаваемое отрицательное давление, помогает колпачку не сползать с шейки матки. Ввести его надо за 30–10 минут до полового акта. Оставаться во влагалище может на протяжении 6–9 часов (максимальный срок – 1,5 суток). В отличие от презерватива, влагалищная диафрагма и шеечный колпачок могут применяться ни один раз. Перед использованием любого из средств барьерной или механической контрацепции рекомендуется внимательно ознакомиться с инструкцией.
Современные противозачаточные средства для женщин (контрацептивы) должны отпускаться по рецепту.
Химический (спермицидный)

В основе химического или спермицидного метода контрацепции лежит использование специальных средств, способных инактивировать сперматозоиды. Этот эффект реализуется за счёт активного компонента, который разрушает клеточную мембрану мужских половых клеток за несколько секунд. Спермицидные средства доступны в виде геля, крема, суппозиториев, пены, таблеток и др. Эффективность химического метода контрацепции напрямую зависит от правильности его использования. Особенности применения:
- Спермицидные препараты вводятся не позднее, чем за 30 –60 до полового акта.
- Спермициды должны соприкасаться с шейкой матки.
- Если вы не знаете, как правильно использовать химический метод контрацепции, проконсультируйтесь с гинекологом.
Активные вещества, входящие в состав спермицидных средств, способны не только разрушать сперматозоиды, но и оказывать бактерицидное и вирусоцидное действие. Например, активный компонент ноноксинол или хлорид бензалконий подавляет рост и размножение таких патогенных микроорганизмов, как хламидии, микоплазма, трихомонада, уреаплазма и др. Для повышения контрацептивной эффективности многие специалисты советуют комбинировать применение химических и барьерных противозачаточных методов.
Фарматекс
Одним из наиболее популярных спермицидных средств для химической контрацепции является Фарматекс. Для полного разрушения сперматозоидов достаточно 20 секунд нахождения мужских половых клеток в среде с Фарматексом. При повторном половом акте требуется новое введение препарата. Кроме того, обладает противомикробной активностью в отношении целого ряда болезней, передающихся половым путём (например, гонорея, хламидиоз, трихомониаз и др.). В то же время Фарматекс не влияет на нормальную микрофлору влагалища и не приводит к нарушениям менструального цикла.
Его можно сочетать с внутриматочными средствами (спиралью), презервативами, влагалищной диафрагмой, шеечными колпачками. Фарматекс выпускается в следующих формах для вагинального использования:
- Таблетки.
- Таблетки.
- Свечи.
- Тампоны.
- Крем.
Каждая из форм имеет свои особенности применения, ознакомиться с которыми можно, прочитав официальную инструкцию к препарату. Следует помнить, что Фарматекс противопоказан при повышенной чувствительности к его активным компонентам и воспалительных заболеваниях половых органах. Во избежание снижение спермицидного эффекта не рекомендуется одновременное вагинальное использование нескольких препаратов.
Контрацептивная губка
Средство, которое сочетает в себе механическую и химическую защиту от нежелательной беременности, называется контрацептивная губка. Она выступает в роли барьера, препятствуя продвижению мужских половых клеток в канале шейки матки, и также выделяет спермицидный компонент, помогающий разрушить сперматозоиды. По форме представляет собой округлую подушечку с небольшим углублением на одной из сторон, которая должна прилегать к шейке матки. Тем не менее из-за невысокой контрацептивной эффективности её, как правило, не рекомендуют применять подросткам и юным девушкам. Более опытные и взрослые женщины вполне справляются с установкой этого вида контрацептивов и не имеют особых проблем с применением.
Лучший способ контрацепции – это комбинированное использование противозачаточных средств (например, гормональные препараты и презерватив).
Гормональный
Как показывает статистика, почти 150 миллионов девушек и женщин по всему миру ежедневно принимают оральные противозачаточные средства. Вместе с тем, в настоящее время новейшие гормональные препараты принимаются как внутрь, так могут вводиться в организм другими способами (инъекционно, трансдермально, интравагинально и т. д.). Механизм гормональной контрацепции заключается в следующем:
- Затормозить выработку гонадотропных гормонов.
- Подавить процесс овуляции.
- Повысить вязкость и плотность цервикальной слизи, которая вырабатывается шейкой матки.
- Изменив свойство цервикальной слизи, происходит торможение подвижности сперматозоидов в направлении полости матки.
Приём оральной контрацепции останавливает овуляцию и препятствует оплодотворению яйцеклетки. Также за счёт воздействия на эндометрий наблюдается предотвращение имплантации яйцеклетки в полости матки.
Оральные контрацептивы
Разновидностей гормональных противозачаточных средств достаточно много. Остановимся на наиболее клинически значимых. В зависимости от состава оральная контрацепция делится на следующие основные группы:
- Комбинированные гормональные препараты, содержащие прогестаген и эстроген (Мерсилон, Овидон, Регулон, Ригевидон, Силест, Тризистон, Триквилар, Белара).
- Гормональные препараты, активный компонент которых прогестаген (Экслютон, Оврет, Микролют, Чарозетта). Их ещё называют Мини-пили.
Существенное значение при выборе оптимального комбинированного орального контрацептива играет содержание этинилэстрадиола. Учитывая количество эстрогенов, гормональные препараты разделяют на три больших группы: высоко-, низко- и микродозированные. Популярные представители каждой из этих групп:
- Первая – Антеовин, Силест, Нон-овлон. В них содержится более 35 мкг этинилэстрадиола.
- Вторая – Регулон, Белара, Микрогинон, Фемоден (по 30 мкг).
- Третья – Мерсилон, Миррель, Минизистон (по 20 мкг).
Главные преимущества и недостатки

Среди всех гормональных оральных контрацептивов в приоритете находятся монофазные препараты, содержащие стабильное количество обеих женских гормонов (например, Мерсилон). Двух- и трёхфазные препараты имеют различные количества эстрогенов и гестагенов, что помогает им действовать на разные периоды менструального цикла. Главные преимущества монофазных оральных контрацептивов:
- Обладают наиболее выраженной эффективностью, чем другие виды неинвазивных противозачаточных средств.
- Доступны для большинства девушек и женщин.
- Не оказывают тяжёлых последствий для организма.
- После прекращения приёма достаточно быстро восстанавливается фертильность.
- Считается высоко безопасным методом.
- Возможно продолжительное использование.
Отличительная особенность большинства новых комбинированных оральных контрацептивов – это высокая эффективность и безопасность. Кроме того, согласно клиническим исследованиям, противозачаточный эффект – это ни единственное их свойство. Что ещё характерно для контрацептивных гормональных препаратов:
- Способны регулировать менструальный цикл, особенно у молодых девочек.
- Помогают избавиться от альгодисменореи (болезненные менструации).
- Если правильно подобрать контрацептив, можно не беспокоиться за набор веса.
- Не оказывают влияния на основные виды обмена.
- Ликвидируют недостаточность со стороны женских гормонов.
- Уменьшают вероятность возникновения целого ряда гинекологических и соматических болезней.
Появление побочных эффектов возможно в первые 3 месяца приёма комбинированных гормональных препаратов. В большинстве случаев с течением времени постепенно исчезают. Продолжительное применение обычно не провоцирует таких побочных реакций, как головная боль, диспепсические расстройства, набухание молочных желёз, болезненные менструации и др.
В отличие от комбинированных оральных контрацептивов, Мини-пили, содержащие только прогестагены, обладают менее выраженной противозачаточной эффективностью. Однако не наносят серьёзного вреда молодому организму. Кроме того, их рекомендуют девушкам и женщинам, имеющих противопоказания к применению других оральных контрацептивов.
Использовать новейшие методы контрацепции для женщин рекомендуется после консультации у специалиста.
Противопоказания
Гормональные противозачаточные препараты могут похвастаться достаточно длинным списком различного рода противопоказаний. Наибольшее внимание заслуживают те, которые имеют высокий летальный риск. Заболевания, относящиеся к абсолютным противопоказаниям по применению гормональных оральных контрацептивов:
- Болезни сердца и сосудов (неконтролируемое высокое давление, инфаркты миокарда, атеросклеротическое поражение кровеносного русла).
- Тяжёлые патологии свёртывающей системы крови и другие заболевания, провоцирующее образование тромбов (венозный тромбоз, тромбоэмболия).
- Опухоли репродуктивной системы и молочных желёз.
- Тяжёлая патология печени и почек с развитием функциональной недостаточности.
Как принимать оральные контрацептивы?

Для уменьшения развития побочных эффектов и повышения контрацептивных свойств были разработаны новые схемы применения гормональных противозачаточных препаратов. Одним из последних новшеств стало внедрение в клиническую практику пролонгированного режима использования комбинированных оральных контрацептивов. Был предложен непрерывный приём препарата в течение 3–5 менструальных циклов, после чего делался 7-дневный перерыв и применение возобновлялось.
Успешно прошёл клиническое испытание режим под названием «63+7». Суть его заключается в том, что противозачаточное средство принимается в течение 63-х дней, затем делается пауза в приёме ровно на неделю. В определённых случаях пролонгированный режим может удлиняться до 126+7. При продолжительном использовании оральных контрацептивов с минимальным перерывом наблюдается уменьшение возникновения «симптомов отмены». Пролонгированная схема приёма давала возможность девушкам и женщинам реже сталкиваться с головными болями, нарушением менструального цикла различного характера, патологией молочной железы и прочими побочными эффектами.
Кроме того, активно разрабатывается ещё один инновационный подход к приёму гормональных противозачаточных препаратов, который называется быстрый старт. Какие его особенности:
- Начинать приём комбинированных оральных контрацептивов допускается в абсолютно любой период менструального цикла.
- Отсутствие существенного негативного влияния на беременность и развитие плода со стороны новейших контрацептивных препаратов позволило учёным прийти к таким выводам.
- В случае, когда беременность диагностируется на фоне применения оральной контрацепции, то приём препаратов необходимо прекратить. Установлено, что непродолжительный приём гормональных противозачаточных средств в период вынашивания ребёнка не влияет на угрозу прерывания беременности.
Комбинированный метод – это самый надёжный способ защиты от нежелательной беременности, предусматривающий одновременное применение нескольких видов контрацептивов.
Современные средства контрацепции для женщин могут иметь противопоказания и побочные эффекты, ознакомиться с которыми необходимо перед их применением.
Экстренная контрацепция
Несмотря на обширный ассортимент противозачаточных средств, проблема с возникновением непланируемой беременности остаётся весьма актуальной для миллионов девушек и женщин. Как правило, риск нежелательной беременности связан с занятием сексом без использования контрацепции или её неэффективностью. Как ни странно, но немало женщин полагают, что в подобных ситуациях единственное, что им остаётся – это ждать, пойдут или нет следующие месячные.
Тем не менее задействовав методы экстренной контрацепции, можно существенно снизить вероятность наступления неожиданного зачатия. Стоит заметить, что подобный подход многим девушкам и женщинам практически неизвестен. В то же время популяризация в массы основных принципов экстренной контрацепции позволила бы существенно уменьшить количество абортов.
Когда показана экстренная контрацепция?
Ни для кого не секрет, что шанс зачать ребёнка различен на протяжении менструального цикла. Согласно некоторым данным, вероятность возникновения беременности после незащищённого полового акта составляет примерно 20%, независимо от дня менструального цикла. Вместе с тем, если секс без контрацепции произошёл в периовуляторный период, то шансы забеременеть уже повышаются до 30%.
Британское исследование продемонстрировало, что незащищённый половой акт во время овуляции может закончиться зачатием в 50% случаев, даже при первом менструальном цикле. Уже давно доказано, что сперматозоиды, находящиеся в половых органах женщины, сохраняют свою жизнеспособность на протяжении 3–7 дней, а неоплодотворённая яйцеклетка – 12–24 часа. Как утверждает большинство специалистов, проводить экстренную контрацепцию целесообразно в первые 1–3 суток после интимной близости. В каких случаях она показана:
- При любом незащищённом половом акте. Проще говоря, вагинальный секс произошёл без применения противозачаточных средств (презерватива, влагалищной диафрагмы, комбинированных оральных контрацептивов и др.).
- В процессе интимной близости разорвался или слез презерватив.
- Преждевременное извлечение влагалищной диафрагмы или шеечного колпачка.
- Пропуск приёма оральных контрацептивов или принятие препарата с более 12-часовым опозданием.
- Девушку или женщину принудили к занятию сексом без её согласия.
Как показывает клинический опыт, современные контрацептивы для женщин, независимо от вида, метода и способа введения, обладают высокой эффективностью в плане предотвращения незапланированной беременности.
Методы экстренной контрацепции

- Применение комбинированных оральных противозачаточных средств (метод Юзпе).
- Специально разработанные препараты для экстренной защиты.
- Использование внутриматочной контрацепции.
Комбинированные гормональные оральные препараты в качестве экстренной контрацепции задействуют довольно-таки часто. Этот метод был назван в честь канадского учёного Альберта Юзпе, который впервые его использовал и широко пропагандировал. Суть его сводилась в 2-кратном применении большой дозировки эстрогенов и прогестагенов на протяжении 3 суток с момента завершения полового акта. Перерыв между приёмами должен был составлять не менее 12 часов.
Эффективность метода составляла более 95% и зависела от двух факторов:
- Продолжительность интервала между интимной близостью и назначением экстренной контрацепции. Чем раньше приняты противозачаточные средства, тем выше ожидаемый эффект.
- День менструального цикла, когда был секс.
Несмотря на высокую эффективность метода Юзпе, он требует применения высоких доз оральных контрацептивов и сопряжён с высоким риском развития побочных реакций. Зафиксировано, что в 30% случаев наблюдаются достаточно выраженные побочные эффекты, среди которых тошнота, рвота, приступы мигрени, боли в молочных желёзах и т. д.
Кроме того, специально разработанные препараты на основе левоноргестерела также успешно применяются для экстренной контрацепции. Для них характерен выраженный гестагенный эффект и отсутствие эстрогенного действия. Среди женского населения наибольшей популярностью пользуются два препарата, которые содержат левоноргестерел – это Постинор и Эскалеп. В соответствии с результатами мировых клинических исследований, эффективность применения этих противозачаточных средств немного выше, чем у метода Юзпе. Также переносимость Постинора и Эскалепа на порядок лучше.
Правильно подобранная женская контрацепция поможет сохранить репродуктивное здоровье.
Негормональные препараты для экстренной контрацепции

Большинство негормональных препаратов для экстренной защиты от незапланируемой беременности содержат активный компонент мифепристон, являющийся синтетическим антипрогестином. Его довольно-таки часто используют как средство для искусственного прерывания беременности на ранних сроках (медикаментозный аборт). Тем не менее он может применяться и для экстренной контрацепции, особенно когда пациенту нельзя назначать гормональные противозачаточные методы. Учитывая фазу цикла, препарат реализовывает своё контрацептивное действие за счёт:
- Препятствование выделения лютеинизирующего гормона.
- Блокирование или задержка овуляции.
- Нарушение естественных изменений в эндометрии.
В ходе некоторых научных исследований было выяснено, что мифепристон более эффективен и лучше переносится, чем левоноргестерел. Одним из главных преимуществ мифепристона над другими методами экстренной контрацепции для женщин было отсутствие снижение эффективности при увеличении интервала между сексом и применением противозачаточного средства (до 120 часов).
На постсоветском пространстве широкое распространение получил препарат Гинепристон, применяемый для экстренной контрацепции. Отличительная его особенность состоит в том, что он отлично переносится и имеет низкую дозировку активного компонента, по сравнению с другими существующими негормональными препаратами, которые используются для «быстрой» защиты от нежелательной беременности. Гинепристон необходимо принять однократно на протяжении 3-х суток после интимной близости без учёта периода менструального цикла. Если после приёма препарата были повторные коитусы, следует воспользоваться дополнительными противозачаточными методами (например, презервативом). Поскольку контрацептивный эффект Гинепристона при последующих половых актах несколько снижается.
Преимущества экстренной контрацепции
Хотелось бы уточнить, что гормональные и негормональные препараты для «срочной» контрацепции предназначены исключительно для экстренных случаев, и не применяются на регулярной основе. Основные преимущества посткоитальной защиты от непланируемой беременности:
- Возможность принимать контрацептивы эпизодически. Особенно этот метод будет интересен девушкам и женщинам, у которых нерегулярная половая жизнь.
- В большинстве случаев отмечается высокий контрацептивный эффект.
- Отсутствуют выраженные побочные реакции.
- Доступность для многих пациентов.
Следует помнить, что препараты для экстренной контрацепции не оказывают влияние на имплантированную яйцеклетку. Большинство рекомендуемых методов безопасны для плода и течение беременности. Поэтому даже если зачатие произошло на фоне применения вышеперечисленных препаратов, беременность можно будет сохранить. Кроме того, не забываем, что контрацептивные препараты, используемые в экстренных ситуациях, не защищают от заболеваний, которые передаются половым путём. В случае подозрения на заражение венерической инфекцией после интимной близости следует незамедлительно обратиться к специалисту.
Необходимый эффект достигается путем системного воздействия гормонов на репродуктивную систему и физиологические процессы менструального цикла. В частности, гормоны тормозят развитие яйцеклетки. Кроме того, они оказывают биохимическое, метаболическое и иммунологическое воздействие на организм женщины, влияя таким образом на другие его системы. Разработки средств гормональной контрацепции начались еще в начале XX в., но только в 1958 г. первые препараты были потестированы женщинами и в 1960 г. поступили в продажу в Америке. Сейчас имеется около 500 разновидностей оральных контрацептивов, причем каждый новый препарат содержит в своем составе все меньше и меньше эстрогенных и гестагенных гормонов, но дает все более надежную защиту от незапланированной беременности. Особого внимания заслуживают прогестагены нового поколения. К ним относятся дезогестрел, гестоден и норгестимат. Их преимущество перед препаратами предыдущих поколений заключается в незначительном воздействии на состав крови, что обеспечивает полную безопасность современных низкодозированных гормональных контрацептивов при отсутствии противопоказаний к их применению.
Комбинированные оральные контрацептивы являются самой распространенной формой гормональных противозачаточных средств. Различают моно-, двух- и трехфазные комбинированные гормональные препараты.
В комбинированных двухфазных оральных контрацептивах, в отличие от монофазных, содержится постоянное количество эстрогена и меняющееся - гестагена, причем состав таблетки зависит от фазы менструального цикла, в который она принимается. Такой вид гормональных противозачаточных средств больше подходит женщинам с повышенной чувствительностью к гестагенам. Эти средства показаны в лечебных целях женщинам с клиническими проявления гиперандрогении, т. е. с повышенным оволосением, интерсексуальным телосложением и другими мужеподобными признаками.
Особенность комбинированных трехфазных оральных контрацептивов заключается в том, что в них содержится переменное количество гормонов, каждая таблетка соответствует определенной фазе менструального цикла. Такая дозировка обеспечивает более физиологическое воздействие на менструальный цикл. В связи с минимальным воздействием на кроветворную систему и жировой обмен эти препараты имеют однозначное преимущество перед монофазными и двухфазными комбинированными оральными контрацептивами.
Механизм действия комбинированных оральных контрацептивов сводится к влиянию на слизистую оболочку влагалища и уплотнение шеечной слизи, которые и нарушают движение сперматозоидов.
У гормональных средств есть свои преимущества перед остальными средствами контрацепции. Так, частота наступлений беременности при предохранении таким способом наименьшая - равна 1 %. Гормональные противозачаточные средства могут оказывать и не только контрацептивный, но и лечебный эффект. Например, под их влиянием уменьшается кровопотеря при обильных менструациях и восстанавливается регулярный менструальный цикл, при этом снижается риск развития железодефицитной анемии. Дисменорея и предменструальный синдром при их приеме возникают реже, а также исчезают боль и кровотечение в середине менструального цикла. Прием комбинированных оральных контрацептивов уменьшает риск развития воспалительных заболеваний органов малого таза почти наполовину благодаря воздействию прогестагена на слизь шейки матки, которая затрудняет проникновение болезнетворных микроорганизмов вверх, но, к сожалению, это мало касается хламидийной инфекции. Значительно уменьшается и частота развития внематочной беременности. Некоторые исследования показывают, что прием оральных контрацептивов позволяет снизить на 50 % риск появления доброкачественых опухолей молочной железы, а также благоприятно воздействует на организм при ревматоидном артрите. Кроме того, их использование в менопаузе позволяет сохранить на нормальном уровне плотность костной ткани, что предупреждает развитие остеопороза.
Но, несмотря на большое количество достоинств, гормональные средства имеют и недостатки, так, их прием может привести к таким серьезным осложнениям, как тромбоэмболия, сосудистые заболевания, инфаркт миокарда, особенно у курящих женщин. На фоне их применения возможно нарушение углеводного, жирового и витаминного обмена, и развитие других нарушений в организме.
Выбор препарата комбинированной оральной контрацепции для женщины должен делать только врач после изучения перенесенных ею и имеющихся у нее заболеваний и данных обследования.
Следует отметить, что на фоне приема оральных контрацептивов могут отмечаться повышенная утомляемость, депрессия, усиление аппетита и, как следствие, прибавка в массе тела, а также снижение полового влечения.
К относительным противопоказаниям гормональной контрацепции относятся аллергия на компоненты препарата, нарушение желчевыделительной функции печени, гепатиты, заболевания желчного пузыря. К ним же относятся заболевания, появившиеся во время прошлых беременностей, с тенденцией к прогрессированию (гепатозы, артериальная гипертензия »т. д.), миома матки, гипертоническая болезнь, сахарный диабет, поражения слухового нерва, тромбозы и тромбоэмболии, хронические заболевания почек, эпилепсия, язвенный колит.
Если женщина все-таки решила пользоваться оральными гормональными контрацептивами, то она должна знать, что первые 3 месяца от начала их приема надо постоянно наблюдаться у гинеколога, а затем каждые полгода.
Помимо комбинированных оральных контрацептивов, имеются и препараты, содержащие только прогестаген. К ним относятся прогестагеновые таблетки (мини-пилюли, или, как говорят, мини-пили), гормональные контрацептивы длительного действия (растворы для инъекций), подкожные имплантаты и вагинальные гормональные средства.
Мини-пилюли - этот вид контрацепции хорош при кормлении ребенка грудью, но его побочным действием является нарушение менструального цикла.
Механизм действия гормональных препаратов длительного действия заключается в прекращении овуляции и воздействии на шеечную слизь и внутреннюю оболочку матки. Так как эти препараты выводятся из организма очень медленно, то одну инъекцию делают 1 раз в 3 месяца. Эти средства обладают высокой противозачаточной активностью, удобны в применении, рекомендуются для использования при противопоказаниях к комбинированным оральным контрацептивам. Они снижают риск воспаления половых органов и развития внематочной беременности, не влияют на обменные процессы в печени, поскольку отсутствует первичное прохождение этих препаратов через нее.
Подкожные имплантаты вживляются в плечо или предплечье в виде пластиковых капсул с оболочкой из аминокислот и полилактатных полимеров, которые со временем разрушаются под действием присутствующих в организме ферментов. В этих капсулах содержатся пролонгированные гестагены (левоноргестрел). При их использовании могут появиться аменорея и межменструальные кровотечения.
Вагинальные гормональные контрацептивы представляют собой содержащие гормоны кольца 5,5 см в диаметре и 8,5 мм толщиной. Препараты оказывают влияние на вязкость шеечной слизи. Особенность их применения сводится к тому, что кольцо может оставаться во влагалище во время менструации и полового акта, хотя лучше его перед половым актом удалить, хотя бы на короткий период. А преимуществом перед оральными контрацептивами является отсутствие прохождения гормонов через печень. Некоторые женщины жалуются на наличие нерегулярных кровянистых выделений при пользовании этим средством.
Посткоитальная контрацепция особенно показана после случайных половых контактов без соответствующей защиты: изнасилования, в случае повреждения презерватива или пропуска приема оральных контрацептивов. В подобных экстренных ситуациях можно использовать специальные препараты, предназначенные для приема с контрацептивной целью после полового акта. Они тормозят зачатие на ранней фазе.
Посткоитальная контрацепция эффективна в 98 % случаев.
Создание, производство и внедрение в широкую практику методов гормональной контрацепции явилось важным достижением медицины XX века. Современные гормональные контрацептивы при правильном применении отличаются высокой эффективностью и относительно безопасны. Они позволяют не только регулировать рождаемость, но и снижают частоту гинекологических заболеваний, причем не только за счет уменьшения осложнений, связанных с абортом.
По данным Международной Федерации по планированию семьи в настоящее время в развитых странах в среднем около 50% женщин, решая вопрос предохранения от нежелательной беременности, выбирают гормональные препараты /29/. Установлена обратная зависимость количеством женщин, применяющих гормональные контрацептивы, и количеством абортов. В России в начале 90-х годов лишь 3-5% женщин репродуктивного возраста принимали гормональные контрацептивы /4/, сейчас эта цифра увеличилась до 22-25%, но, к сожалению, пока основным средством регуляции рождаемости в нашей стране остаются аборты (181 на 1000 женщин фертильного возраста) /5/.
Конец XIX века - впервые высказано предположение, что желтое тело подавляет овуляцию. 1921 год - физиолог Л.Хаберландт осуществил торможение овуляции в эксперименте, ввел понятие "гормональная стерилизация" Конец 20-х - середина 30-х гг. - выделяют первые эстрогены (1929 г.) и прогестерон (1934 г.) из экстрактов тканей животных, мочи беременных женщин; выясняют молекулярную структуру половых гормонов. 1939 г. - А.Бутенандт получает Нобелевскую премию за работы в области половых гормонов. 50-е годы - появляются синтетические гестагены; 1950 г. - норэтистерон (К.Дьерасси), 1952 г. - норэтинодрел (Ф.Б.Колтон). |
Середина 50-х годов - американский биолог Грегори Пинкус впервые использовал комбинацию эстрогена и гестагена в гормональных контрацептивах, принимал участие в клинических исследованиях на животных и первых крупномасштабных исследованиях на женщинах в Пуэрто-Рико (1958 г.). 1960 г. - в США появляется первый гормональный контрацептив - ЭНОВИД (150 мкг местранола и 10 мг норэтинодрела). 60-е годы - широкое использование гормональных контрацептивов (200 млн. женщин в год); накопление сведений о побочных эффектах, повышающих риск тромбоэмболии, инфаркта миокарда и заболеваний печени. 70-е годы - уменьшается доза стероидов в таблетках. 1974 г. - появляются двухфазные препараты. 1979 г. - первые трехфазные препараты. 80-е годы - однофазные препараты с гестагенами 3-его поколения. |
ОБЩАЯ ХАРАКТЕРИСТИКА НОРМАЛЬНОГО МЕНСТРУАЛЬНОГО ЦИКЛА И ЖЕНСКИХ ПОЛОВЫХ ГОРМОНОВ |
Особенностью женского организма в течение репродуктивного периода являются циклические изменения в яичниках и эндометрии, обусловленные циклическим характером выделения гонадотропинов.
Регуляция менструально-овариального цикла осуществляется на нескольких уровнях (рис.1). У человека влияние на характер менструального цикла оказывает кора головного мозга, о чем свидетельствуют нарушения овуляции при различных острых и хронических стрессах, психических травмах, перемене климатических условий и др. Кора головного мозга реализует свое влияние через изменение синтеза и метаболизма нейро-трансмиттеров и в конечном счете через гипоталамус.
В нейросекреторных нейронах гипоталамуса синтезируется гонадотропный релизинг-гормон (ГРГ, гонадолиберин, люлиберин). Синтез и секреция ГРГ имеет пульсирующий характер и находится под контролем вышележащих отделов мозга, дофамина и гормонов яичника. ГРГ является ключевым нейрорегулятором репродуктивной функции, он стимулирует синтез гонадотропных гормонов передней доли гипофиза - фолликулостимулирующего (ФСГ) и лютеинизирующего (ЛГ).
Гонадотропные гормоны в свою очередь стимулируют функцию яичников. Овариальный цикл в соответствии с гипофизарным состоит из двух фаз: фолликулярной (длится от первого дня менструации до овуляции) и лютеиновой (продолжается от овуляции до начала менструации).
В зреющем фолликуле идет активный синтез эстрогенов, желтое тело является основным источником прогестерона. Гормоны яичника по механизму обратной связи вовлечены в регуляцию синтеза и секреции ГРГ и гонадотропных гормонов гипофиза, что обеспечивает саморегуляцию всей системы.
Изменения гормонального фона (эстрогенов и прогестерона) в разные дни овариального цикла прямо влияют на состояние слизистой матки, вызывая в ней соответствующие циклические изменения, которые подразделяются на три фазы: пролиферативную, секреторную и менструальную.
В женском организме вырабатываются следующие виды половых гормонов:
Эстрогены
|
Обладает выраженной эстрогенной активностью, является основным гормоном женщины репродуктивного возраста. 95% синтезируется в зреющем фолликуле, 10% образуется внегонадно |
эстрон (Е1) |
Метаболит эстрадиола, имеет небольшую эстрогенную активность. 50% образуется внегонадно из андрогенов. Является основным гормоном женщин в постменопаузе. |
эстриол (Е3) |
Малоактивный метаболит эстрадиола и эстрона, в 200 раз менее активен, чем эстрадиол. |
Гестагены
|
Синтезируется в основном в лютеиновую фазу цикла желтым телом яичника, во время беременности - плацентой |
Андрогены
|
Предшественник тестостерона, частично превращается в эстрон |
тестостерон | 50% образуется в тека-клетках яичников, 50% - в надпочечниках. Предшественник эстрадиола. 15% метаболизируется в дегидротестостерон |
дегидротестостерон | Наиболее активный андроген |
Эффекты натуральных эстрогенов:
|
Эффекты прогестерона:
|
ФАРМАКОДИНАМИКА ГОРМОНАЛЬНЫХ КОНТРАЦЕПТИВОВ |
Фармакодинамика - это раздел клинической фармакологии, который изучает механизмы действия и фармакологические эффекты лекарственных препаратов /3/.
В зависимости от назначения выделяют три формы гормонотерапии /1/:
- Заместительная
- заместительная гормонотерапия у женщин в период климактерия.
- Подавляющая
- гормональная контрацепция.
- Фармакодинамическая
- использование эстрогенов и гестагенов с лечебной целью для гемостаза, при нарушениях менструального цикла и т.д.
Эстрогены и гестагены используются во всех трех формах. Каждая форма гормонотерапии имеет свои цели, которые достигаются различными способами, поэтому не следует переносить принципы и эффекты одной формы гормонотерапии на другие.
Гормональная контрацепция является примером подавляющей гормонотерапии. Основная цель в этом случае - подавить гипоталамо-гипофизарно-яичниковую систему, подавить овуляцию. Для достижения этой цели используются синтетические гормоны, которые биологически более активны, чем натуральные.
Синтетические эстрогены |
В гормональных контрацептивах используют два синтетических эстрогена, имеющих стероидную структуру: местранол этинилэстрадиол (см. Монофазные комбинированные оральные контрацептивы) |
||
В организме местранол в печени превращается в этинилэстрадиол, и, таким образом, на его эффект дополнительное влияние оказывают индивидуальные особенности печеночного метаболизма. В современных препаратах предпочтение отдается этинилэстрадиолу. При пероральном введении этинилэстрадиол в 100 раз сильнее, чем природный эстрадиол. |
|||
Применяемые для гормональной контрацепции гестагены подразделяют на две группы: |
|||
Синтетические гестагены |
см. Типы оральных контрацептивов | ||
Производные нортестостерона (С-19 стероиды) |
Норэтистерон (норэтиндрон) |
Производные прогестерона (С-21 стероиды) |
Медрогестон |
|
МЕХАНИЗМЫ КОНТРАЦЕПТИВНОГО ДЕЙСТВИЯ ГОРМОНАЛЬНЫХ ПРЕПАРАТОВ |
|
Подавление овуляции (действие на уровне гипоталамо-гипофизарной системы) |
Механизм подавления овуляции обусловлен торможением синтеза ФСГ и ЛГ, блокадой овуляторного пика ЛГ. Выраженность и время наступления эффекта зависит от исходного состояния данной системы у женщины, от состава таблеток (эстрогены потенцируют действие гестагенов), от дозы входящих компонентов. В среднем подавление овуляции на этом уровне наступает через 2-3 месяца постоянного приема |
Ингибирующее действие на яичники |
Влияние гормональных контрацептивов непосредственно на яичники доказывается отсутствием адекватного ответа последних на экзогенно введенные гонадотропные гормоны |
Следующие три механизма обусловлены эффектом гестагенного компонента: |
|
Замедление перистальтики маточных труб |
Затрудняется прохождение яйцеклетки в полость матки |
Антиимплантационный эффект |
За счет ранней секреторной трансформации эндометрий неспособен имплантировать оплодотворенную яйцеклетку |
Повышение вязкости цервикальной слизи |
Затрудняется прохождение сперматозоидов в полость матки |
Каждый из перечисленных механизмов в отдельности способен обеспечить контрацептивный эффект, сочетание же их в гормональных препаратах обеспечивает высокую надежность метода, которая теоретически приближается к 100% и уступает лишь стерилизации, выгодно отличаясь от нее обратимостью изменений (cм. Индекс Перля и эффективность контрацепции)
Так как основными пользователями гормональных контрацептивов являются практически здоровые женщины, то кроме высокой надежности препараты должны отвечать повышенным требованиям безопасности.
Однако известно, что препараты, имеющие стероидную структуру, влияют на многие органы и ткани, активно вмешиваются в метаболические процессы организма. Обеспечить необходимую безопасность
гормональной контрацепции и правильное их использование с лечебной целью позволяет знание неконтрацептивных эффектов синтетических эстрогенов и гестагенов.
НЕКОНТРАЦЕПТИВНЫЕ ЭФФЕКТЫ ГОРМОНАЛЬНЫХ ПРЕПАРАТОВ |
ПОКАЗАНИЯ И ПРОТИВОПОКАЗАНИЯ К НАЗНАЧЕНИЮ ГОРМОНАЛЬНЫХ КОНТРАЦЕПТИВОВ |
Знание фармакодинамики синтетических стероидных гормонов позволяет правильно оценить соотношение польза/риск при использовании методов гормональной контрацепции в каждом конкретном случае /3,17/.
В настоящее время показания к гормональным контрацептивам расширяются за счет исследования областей их защитного и лечебного действия [показать] .
Области защитного и лечебного эффекта гормональных контрацептивов
- Нарушения менструального цикла
- Внематочная беременность
- Железодефицитная анемия
- Воспалительные заболевания органов малого таза
- Функциональные кисты яичников
- Фиброзно-кистозная мастопатия
- Рак эндометрия и яичников
- Профилактика постменопаузального остеопороза
- Эндометриоз
- Ревматоидный артрит
- эффективны при различных нарушениях менструального цикла, таких как дисменорея, предменструальный синдром, овуляторные боли, нерегулярные или обильные менструальные кровотечения;
- на 40% уменьшают риск развития железодефицитной анемии;
- при длительном применении в 2-3 раза снижают риск развития острых воспалительных заболеваний органов малого таза;
- снижают частоту оперативных гинекологических вмешательств, в частности, диагностических выскабливаний эндометрия - в 2 раза;
- снижают частоту доброкачественных заболеваний яичников и молочных желез, рака яичников и эндометрия;
- эффективны в профилактике и лечении некоторых форм эндометриоза;
- улучшают течение ревматоидного артрита;
- эффективны при некоторых формах эндокринного бесплодия;
- повышают приемлемость внутриматочных спиралей.
По степени риска гормональной контрацепции выделяют три категории женщин /7/:
- Женщины, имеющие заболевания, являющиеся противопоказанием для назначения гормональных контрацептивов
[показать]
.
Данной категории женщин следует предложить другие методы контрацепции.
Противопоказания к назначению гормональных контрацептивов
- Гормонально-зависимые опухоли (злокачественные опухоли молочной железы, половых органов)
- Тяжелые заболевания сердечно-сосудистой системы, сосудов головного мозга
- Холестатический гепатит в анамнезе, острые заболевания печени, тяжелые нарушения функции печени
- Доброкачественные и злокачественные опухоли печени или указание на них в анамнезе
- Острый тромбофлебит, тромбоз или тромбоэмболия, или указание на них в анамнезе, связанное с приемом эстрогенов
- Кровотечения из половых путей неясного генеза
- Беременность установленная или подозреваемая
- Женщины, имеющие заболевания или состояния, которые создают особые проблемы при использовании гормональных контрацептивов
[показать]
.
Проблемные заболевания и состояния при назначении гормональных контрацептивов
Артериальная гипертензия
Миома матки
Гиперлипидемия
Гиперкальциемия, обусловленная опухолью, метаболическими заболеваниями костей, почечной недостаточностью
Хронические заболевания (бронхиальная астма, сердечная и почечная недостаточность)
Эпилепсия
Депрессия
Сахарный диабет
Порфирия
Желчнокаменная болезнь
Хронические заболевания печени
Туберкулез
Зуд и желтуха во время беременности
Предстоящая хирургическая операция или иммобилизация
Олигоменорея или нерегулярные менструации у нерожавших женщин
Непереносимость эстрогенов или гестагенов
Курение свыше 15 сигарет в день
Возраст свыше 35 лет
Ожирение III степени
В данном случае оценить соотношение пользы и возможного риска от применения гормональных контрацептивов и решить вопрос о целесообразности использования этого вида контрацепции должен врач женской консультации совместно с соответствующим специалистом. Как правило, при сочетании двух и более перечисленных заболеваний или состояний рекомендуется использовать другие методы контрацепции. Если вопрос решается в пользу выбора гормональных контрацептивов, то тогда женщины должны находиться под тщательным наблюдением (осмотр не реже 1 раза в 3 месяца) с контролем необходимых показателей, а при появлении побочных реакций немедленно обращаться к врачу /25,27/.
- Практически здоровые женщины, не имеющие проблемных состояний для назначения гормональных контрацептивов. Этим женщинам рекомендуется осмотр врача 1 раз в полгода или год и проведение стандартного обследования (измерение АД, исследование функции печени, цитологического исследования цервикальных мазков) в общепринятые сроки.
При назначении гормональных препаратов все женщины должны быть проинформированы о симптомах, требующих немедленного прекращения приема таблеток и обращения к врачу /30/ [показать] .
Причины, требующие прекращения приема гормональных контрацептивов
- Симптомы возможного развития тромбоза:
- сильная или внезапная головная боль;
- внезапное нарушение координации, речи;
- внезапное нарушение зрения;
- острая боль в груди, необъяснимая одышка;
- кровохарканье, кашель неясного генеза;
- острая боль в животе, особенно продолжительная;
- внезапная боль в ногах, особенно икроножных мышцах;
- чувство онемения в руках или ногах;
- внезапная, необъяснимая слабость
- Нарушение слуха
- Значительное повышение артериального давления
- Появление желтухи, зуда
- Учащение эпилептических припадков
- Появление кожной сыпи
- Установленная или подозреваемая беременность
ВЗАИМОДЕЙСТВИЕ ГОРМОНАЛЬНЫХ КОНТРАЦЕПТИВОВ С ДРУГИМИ ЛЕКАРСТВЕННЫМИ ПРЕПАРАТАМИ |
На эффект комбинированных оральных контрацептивов (прежде всего эстрогенного компонента) могут оказывать влияние следующие препараты [показать] .
Эффект комбинированных оральных контрацептивов уменьшают:
- Индукторы печеночного метаболизма
- рифампицин
- некоторые противосудорожные препараты (фенобарбитал, фенитоин, карбамазепин)
- бутадиен
- фенацетин
- некоторые транквилизаторы (мепробамат, хлордиазепоксид)
- кетоназол
- Антибиотики широкого спектра действия
- тетрациклин
- хлорамфеникол
- ампициллин
- неомицин
- Препараты, вызывающие рвоту или диарею
Эффект гормональных контрацептивов увеличивают:
- метронидазол
- витамин С
Индукторы печеночного метаболизма, активируя микросомальное окисление, увеличивают метаболизм этинилэстрадиола, в результате чего снижается его эффект: повышается частота межменструальных кровотечений, в том числе прорывных, возможно наступление нежелательной беременности.
Рифампицин является одним из наиболее сильных индукторов, при его назначении целесообразнее перейти на другой метод контрацепции. Из противосудорожных препаратов не взаимодействуют с гормональными контрацептивами вальпроат натрия и клоназепам.
Антибиотики широко спектра действия при длительности приема более 10-14 дней подавляют нормальную микрофлору кишечника, в результате чего нарушается энтерогепатическая циркуляция синтетического эстрогена и снижается эффективность контрацепции. Клиническое значение имеет взаимодействие с тетрациклинами, хлорамфениколом (левомицетином), неомицином. Считается, что ампициллин мало влияет на эффект стероидных гормонов.
При совместном применении гормональных контрацептивов с препаратами, уменьшающими их эффект, необходимо:
- увеличить дозу эстрогена до 50 мкг и, возможно, выше;
- после завершения приема индуктора более высокая доза эстрогена сохраняется еще в течение 4-х недель; антибиотика - еще плюс 7 дней;
- во время совместного приема взаимодействующих препаратов исключаются семидневные перерывы.
Препараты, вызывающие рвоту или диарею, нарушают всасывание оральных контрацептивов. При однократной рвоте требуется дополнительный прием таблетки, при значительной выраженности и длительности данных симптомов показаны другие методы контрацепции.
Лекарственные взаимодействия с усилением эффекта эстрогенов имеют меньшее практическое значение.
Метронидазол (трихопол) ингибирует печеночный метаболизм этинилэстрадиола, витамин С увеличивает всасывание.
В свою очередь гормональные контрацептивы могут влиять на эффект других препаратов [показать] .
Комбинированные оральные контрацептивы |
||
уменьшают эффект:
Взаимодействие с первыми четырьмя группами лекарственных препаратов являются типичными примерами фармакодинамического антагонистического взаимодействия. |
увеличивают эффект:
|
увеличивают побочные эффекты:
|
Комбинированные оральные контрацептивы снижают эффект непрямых антикоагулянтов за счет антагонистического действия на факторы свертывания; гипотензивных средств - за счет задержки натрия и воды; часто требуется повышение дозы гипогликемических препаратов и клофибрата в связи с возможным неблагоприятным влиянием половых гормонов на эти виды обмена.
Уменьшение эффективности отдельных транквилизаторов обусловлено усилением их печеночного метаболизма под действием гормональных контрацептивов; эстрогены увеличивают концентрацию глобулинов, связывающих тиреоидные гормоны, что является причиной снижения эффекта тироксина.
Этинилэстрадиол увеличивает эффект ряда лекарственных препаратов, снижая их печеночный клиренс. Так, метаболизм преднизолона уменьшается ~ в 5 раз, кроме того эстрогены уменьшают объем его распределения ~ в 3 раза, что приводит к увеличению Т1/2, усилению терапевтических и токсических эффектов преднизолона; в этих случаях требуется коррекция дозы глюкокортикоида.
При длительном совместном применении эстроген-содержащие оральные контрацептивы могут увеличить биодоступность трициклических антидепрессантов, таких как амитриптилин, имипрамин; описаны случаи развития побочной реакции по типу акатизии (стремление больного к постоянному движению). На фоне приема гормональных контрацептивов повышается эффект кофе и спиртных напитков, о чем следует предупредить женщину. Способность гормональных контрацептивов ингибировать ферменты печени зависит от дозы эстрогенов, поэтому клиническое значение данный вид взаимодействия имеет, в основном, для высокодозированных препаратов /18/.
Комбинация синтетических стероидов с макролидами не целесообразна из-за возможного потенцирования внутрипеченочного холестаза и развития желтухи. Гормональные контрацептивы усиливают
эффект стимуляции нейролептиками пролактина, что сопровождается галактореей.
КЛАССИФИКАЦИЯ ГОРМОНАЛЬНЫХ КОНТРАЦЕПТИВОВ |
Современные гормональные контрацептивы подразделяются на две группы: оральные и пролонгированного действия.
Оральные контрацептивы
- Комбинированные (эстроген-гестагенные)

- однофазные - все таблетки одного цикла, рассчитанного на 21 день, имеют одинаковый состав
- двухфазные - в одном цикле используются таблетки 2-х видов, имеющих разный гормональный состав. Таблетки 1-ой фазы содержат более низкую дозу гестагена, принимаются в течение 7-11 дней. Таблетки 2-ой фазы с высоким содержанием гестагена принимаются в последующие 10-14 дней. Доза эстрогенного компонента, как правило, не меняется.
- трехфазные - в одном цикле используются таблетки 3-х видов с разным гормональным составом. Существуют несколько моделей трехфазных препаратов, наиболее распространенной из которых является
представленная на рис.2.
Таблетки каждой фазы имеют характерную окраску и должны приниматься в строго определенной последовательности.
- Гестагенные
- "мини-пили" - принимаются каждый день в одно и то же время, без перерывов. Их эффективность зависит от возраста женщины: индекс Перла у женщин до 35 лет составляет "5", а
после 40 лет - "0,3". "Мини-пили" показаны:
- женщинам с высоким риском развития побочных эффектов, обусловленных приемом эстрогенов;
- женщинам старших возрастных групп (после 40 лет), а также курящим после 35 лет;
- женщинам с мигренью и головной болью, возникшей при приеме комбинированных препаратов;
- женщинам в период лактации, т.к. "мини-пили" не влияют на количество и качество молока.
- посткоитальные
- "мини-пили" - принимаются каждый день в одно и то же время, без перерывов. Их эффективность зависит от возраста женщины: индекс Перла у женщин до 35 лет составляет "5", а
после 40 лет - "0,3". "Мини-пили" показаны:
Контрацептивы пролонгированного действия
- инъекционные
- подкожные имплантанты
- накожные пластыри
- вагинальное кольцо
ВЫБОР ГОРМОНАЛЬНЫХ КОНТРАЦЕПТИВОВ |
При назначении гормональных препаратов следует помнить принципы современной гормональной контрацепции [показать] .
Принципы современной гормональной контрацепции
- Основой являются комбинированные эстроген-гестагенные препараты - добавление эстрогенов к гестагенам потенцирует контрацептивный эффект, улучшает контроль цикла;
- Используются минимальные эффективные дозы - препараты, содержащие минимальные эффективные дозы гормональных компонентов, при сохранении высокой надежности и хорошего контроля цикла имеют минимальное количество побочных эффектов;
- Циклическое назначение (по схеме 21 день + 7 дней перерыв) - в течение семидневного перерыва обеспечивается полный контрацептивный эффект, дополнительных методов предохранения не требуется;
- Длительный прием без дополнительных перерывов - современные гормональные препараты принимаются длительно (возможно 10-12 и более лет), пока женщина нуждается в
собственно контрацептивном эффекте;
В настоящее время считается неправильным использование прерывистых курсов, когда гормональные контрацептивы назначаются в течение 3, 6 или 12 месяцев, а затем 2-3 месяца женщина "отдыхает"; доказано, что во время такого "отдыха", из-за характерного для гормональных препаратов синдрома отмены, каждая 3-4 женщина получает нежелательную беременность.
Подходы к выбору гормональных контрацептивов
- В соответствии с конституциональным типом женщины.
Выделяют следующие конституциональные типы: эстрогенный, гестагенный, с признаками андрогенизации
Женщинам эстрогенного типа показаны препараты с усиленным гестагенным компонентом, во втором случае - с усиленным эстрогенным компонентом; при наличии признаков андрогенизации полезным окажется использование препаратов с дополнительным антиандрогенным эффектом (содержащих в качестве гестагенного компонента ципротерона ацетат).
- С учетом качества менструаций и размеров матки
Матка и, в частности, эндометрий, является органом-мишенью для половых гормонов. Состояние матки и характер менструаций лучше, чем простая оценка внешних признаков, отражает гормональный фон женщины:
- длительные и обильные менструации, особенно в сочетании с увеличенными размерами матки свидетельствуют о преобладании активности эстрогенов;
- короткие и скудные менструации в сочетании с гипоплазией матки - о преобладании активности прогестерона
В настоящее время чаще используется третий подход к выбору гормональных контрацептивов, который базируется на современных принципах гормональной контрацепции и не исключает учета исходного гормонального профиля женщины .
- Препаратами 1-го выбора являются комбинированные оральные контрацептивы с минимальной эффективной дозой входящих компонентов. Критерий правильного выбора - отсутствие кровотечений
"прорыва".
Отсутствие кровотечений "прорыва" служит биологическим индикатором правильности индивидуального подбора препарата.
Таким образом, если женщина впервые обращается по поводу назначения гормональных контрацептивов и у нее нет к ним противопоказаний, то препаратами 1-го ряда следует рассматривать однофазные или трехфазные контрацептивы.
В настоящее время низкодозированные однофазные и трехфазные препараты не противопоставляются друг другу, считается, что они одинаково эффективны и безопасны при правильном применении; речь может идти лишь о преимуществе одно- или трехфазного препарата в конкретной клинической ситуации .
При назначении низкодозированных комбинированных оральных контрацептивов в первые 3 месяца приема (период адаптации к новому гормональному профилю таблеток) допустимо наличие периодических мажущих и единичных "прорывных" кровотечений, купирующихся самостоятельно. Если ациклические межменструальные кровотечения продолжаются более 3-х месяцев, то необходимо исключить следующие возможные причины недостаточной эффективности низкодозированного препарата:
- нерегулярный прием, пропуск таблеток;
- совместное использование взаимодействующих препаратов, уменьшающих эффект синтетических гормонов;
- вегетарианство;
- злостное курение;
- хронические воспалительные заболевания половых органов, в частности, хламидийная инфекция
При исключении этих причин требуется замена препарата:
- переход на низкодозированный препарат с другим типом гестагена;
- переход на низкодозированный препарат другой фазности;
- переход на препарат с более высокой дозой эстроген-ного компонента
Показания к назначению высокодозированных комбинированных оральных контрацептивов
- Препараты 2-го выбора для длительной гормональной контрацепции (при индивидуальной неэффективности низкодозированных контрацептивов).
- При необходимости приема взаимодействующих препаратов, уменьшающих эффект синтетических гормонов.
- С лечебной целью на короткий период.
- В качестве посткоитальной контрацепции .
Необходимость в посткоитальной контрацепции может возникнуть после незащищенного полового акта в фертильный период менструального цикла. Таблетки следует принять сразу после полового акта, но не позже 24 часов.
Эффективность посткоитальной контрацепции зависит от времени приема таблеток и составляет по индексу Перла 2-3 (средняя степень надежности). Следует помнить, что для посткоитальной контрацепции требуются высокие дозы гормонов, которые у большинства женщин (75%) вызывают побочные эффекты, прежде всего со стороны желудочно-кишечного тракта (тошнота, рвота, абдоминальные боли) и маточные кровотечения.
Проанализировав все материалы по современным методам посткоитальной контрацепции, ВОЗ сделала заключение: "В настоящее время нет методов посткоитальной контрацепции, эффективность и безопасность которых позволила бы рекомендовать их для постоянного приема" . Эти методы должны использоваться только в экстремальных ситуациях: изнасилование, повреждение презерватива, случайный незащищенный половой акт.
В случае неудачной посткоитальной контрацепции и развития беременности рекомендован медицинский аборт из-за возможного тератогенного эффекта высоких доз половых стероидов.
ПРАВИЛА ПРИЕМА ГОРМОНАЛЬНЫХ КОНТРАЦЕПТИВОВ |
СПИСОК ЛИТЕРАТУРЫ [показать]
- Шамбах X., Кнапп Г., Карол В. Гормонотерапия. // М. : Медицина, 1988. - С. 415.
- Гормональная контрацепция. //Под ред. Кляйнман Р.Л., МФПС, 1990. - С. 94.
- Белоусов Ю.Б., Моисеев В.С., Лепахин В.К. Половые гормоны и средства, воздействующие на матку. //В кн.: Клиническая фармакология и фармакотерапия. - М. : Универсум, 1993. - С. 343-353.
- Мануйлова И.А. Современные контрацептивные средства. //М.: "Малая медведица", 1993. - С.200.
- Ерофеева Л. В., Загребин А.С. Роль оральной комбинированной контрацепции в лечении бесплодия. // Проблемы репродукции. - 1995. - N 1. - С. 115-120.
- Сметник В. П., Тумилович Л. Г. Гормональная контрацепция. //В кн.: Неоперативная гинекология. - С-П.: Сотис, 1995. - С.129-140.
- Westerholm B. Hormonal contraceptives. // In: Side Effects of Drugs. Dukes M.N.G. (eds). /Science Publishers B.V. - 1988. - P.828-852.
- Westerholm B. Sex hormones. // In: Side Effects of Drugs. Dukes M.N.G. (eds). /Science Publishers B.V. - 1988. - P.853-875..
- Oral Hormonal Contraception. //In: Manual of Human Reproduction. - Vol.2, Family Planning. Rosenfield A., Fathalla M.F., Indriso C. (eds.) / N.Jersey, USA. - 1990. - P. 32-65.
- Contraceptive Technology and Safety. //In: Manual of Human Reproduction. - Vol.3, Reproductive Healht. Rosenfield A., Fathalla M.F., Indriso C. et al. (eds.) / N.Jersey, USA. - 1990. - P.42-63.
- Jespersen J., Petersen K.R., Skouby S.O. Effects of newer oral contraceptives on the inhibition of coagulation and fibrinolysis in relation to dosage and type of steroid. //Am. J. Obstet Gynecol. - 1990. - Vol.163. - P.396-403.
- Hall P.M. Hypertension in women. //Cardiology. - 1990. - Vol.77. - P.25-30.
- Skouby S.O., Petersen K.R., Jespersen J. The influence of new low-dose oral contracep-L metabolic variables. //Advan. Contraception. - 1991. - Vol.7. - Suppl.2. - P.77-88
- Diamond P. Contraception in diabetic women. //Clin. Obstet. Gynecol. - 1991. - Vol.34. - P.565-571.
- Mammen E. F. Oral Contraceptives and Trombotic Risk. //In: Sex Steroids and the Cardiovascular System. Ramwell P., Rubanyi G., Schillinger E. (Eds.) /Springer-Verlag, Berlin. - 1992. - P.65-93.
- Baird D.T., Glasier A.F. Hormonal contraception. //N. Engl. J. Med. - 1993. - Vol.328. -P. 1543-1549.
- Vessey M.P. Benefits and risks of combined oral contraception. //Methods Int. Med. -1993. - Vol.32. - p.222-224.
- Shenfield G.M. Oral contraceptives. Are drug interactions of clinical significance? //Drug Saf. - 1993. - Vol.9. - P.21-37.
- Lindgren A., Olsson R. Liver damage from low dose oral contraceptives. //J. Intern. Med. -1993. -Vol.234. - P.287-292.
- Chilvers C. Oral contraceptives and cancer. //Lancet. - 1994. - Vol.344. - P.1390-1394.
- Robinson G.E. Low-dose combined oral contraceptives. //Br. J. Obstet. Gynaecol. -1994. -Vol.101. -P.1036-1041.
- Kuhnz W., Staks T, Jiitting G. Pharmacokinetics of levonorgestrel and ethinylestradiol in 14 women during three months of treatment with a tri-step combination oral contraceptive. //Contraception. - 1994. - Vol.50. - P.563-579.
- Haspels A.A. Emergency contraception: a review. //Contraception. - 1994. - Vol.50. -P.101-108.
- Vessey M.P. Endometrial and ovarian cancer and oral contraceptives - findings in a large cohort study. //Br. J. Cancer. - 1995. - Vol.71. - P.1340-1342.
- Bagshaw S. The combined oral contraceptive. Risks and adverse effects in perspective. //Drug Saf. - 1995. - Vol.12. - P.91-96.
- Ye Z. Thomas D.B., Ray R.M. Combined oral contraceptives and risk of cervical carcinoma in situ. WHO Collaborative Study of Neoplasis and Steroid Contraceptives. //Int. J. Epidemiol. - 1995. - Vol.24. - P.19-26.
- Corson S.L. Contraception for women with health problems. //Int. J. Fertil. Menopausal Stud. - 1996. - Vol.41. - P.77-84.
- La Vecchia C., Tavani A., Franceschi S. et al. Oral contraceptives and cancer. A review of the evidence. //Drug Saf. - 1996. - Vol. 14. - P.260-272.
- Consensus development meeting 1995, combined oral contraceptives and cardiovascular disease. The Consensus Statement issued after the Second European Conference on Sex Steroids and Metabolism. //Gynecol. Endocrinol. - 1996. - Vol.10. - P.l-5.
- Estrogens and Progestins. Oral Contraceptives. //USP DI - Vol. 1. - Drug Information for the Health Care Professional. - 1996. - 1402-1406.
Гормональные средства контрацепции сегодня считаются самыми эффективными и высоконадежными относительно предотвращения наступления нежелательной беременности. Данная группа противозачаточных средств позволяет не только планировать рождение желанного малыша, но и раскрепощают в отношениях между партнерами в плане секса, к тому же они попутно излечивают некоторые заболевания женской половой сферы.
Гормональная контрацепция представляет собой противозачаточный метод, основанный на гормональном подавлении овуляции, при котором применяются синтетические аналоги женских половых гормонов. Гормональные противозачаточные средства подразделяются на оральные (ОК или гормональные противозачаточные таблетки) и пролонгированные (имплантаты и инъекции). По всему миру, в том числе и в России, за последние несколько лет существенно вырос интерес к данному методу защиты от наступления незапланированной беременности.
Уровень эффективности и надежности данных контрацептивов обеспечивается непосредственно неукоснительным соблюдением правил их применения. На практике, зачастую необходимые правила соблюдаются не всегда, из-за чего наступление беременности при использовании гормональной контрацепции все же случается. Причем причины этого могут быть самые различные – это и пропуск приема таблетки, уверенность в длительном сохранении противозачаточного эффекта, взаимодействие с некоторыми медикаментозными средствами.
Классификация гормональных контрацептивов.
По пути проникновения гормона в кровь гормональные противозачаточные средства существуют в форме таблеток, ампул (инъекции делают раз в 45-70 дней) и имплантатов, которые вживляются под кожу (капсулы постепенно выделяют гормоны, поддерживая необходимый уровень их содержания в крови).
Гормональные противозачаточные средства различаются по виду и содержанию гормонов. Их подразделяют на комбинированные (в составе присутствуют эстрогены и гестагены) и некомбинированные (в составе только гестагены, отсюда второе название гестагенные контрацептивы).
Комбинированные противозачаточные средства, которые поступают в организм женщины с противозачаточными таблетками или инъекциями в течение всего менструального цикла вмешиваются в процессы регуляции функций половой системы, имитируя естественные изменения содержания гормонов в крови. Поступающие извне гормоны подавляют овуляцию, вследствие чего выхода яйцеклетки не происходит, а, следовательно, наступления беременности не может быть в принципе, даже если сотни сперматозоидов проникли в маточные трубы.
Комбинированные гормональные противозачаточные таблетки могут быть однофазные (монофазные), двухфазные и трехфазные.
Однофазные (или монофазные) противозачаточные таблетки. Эти оральные противозачаточные средства первого поколения содержали огромную дозу гормона. На протяжении двадцати одного дня менструального цикла в организм «вбрасывается» постоянное количество эстрогенов и гестагенов, а между тем уровень естественных гормонов в крови в течение цикла подвержено существенным колебаниям. Таблетки данной группы контрацептивов имеют один цвет.
Двухфазные оральные контрацептивы , в отличие от однофазных препаратов, в одной упаковке содержат таблетки двух цветов. Таблетки одного цвета принимаются в первой половине цикла, а другого – во второй, причем в последних уровень содержания гестагенов гораздо выше, что необходимо для «копирования» естественных изменений содержания гормонов в крови женщины.
Трёхфазные препараты в упаковке содержат таблетки уже трёх цветов, при этом таблетки одного цвета принимаются в течение первых нескольких дней цикла, затем последовательно принимаются таблетки второго и третьего цвета. Благодаря различному содержанию гормонов успешно имитируется секреция половых гормонов в течение всего цикла. Во время приобретения средств данной группы следует внимательнее читать состав. Очень важно содержание в препарате эстрогенов (этинилэстрадиола), оптимальный уровень составляет 30-35 мкг в одной таблетке.
Некомбинированные противозачаточные средства состоят только из гестагенов (мини-пили). Обычно препараты данной группы назначаются женщинам, у которых при использовании комбинированных противозачаточных средств были выявлены побочные эффекты. Такой вид контрацепции также может использоваться в период лактации. Препараты данной группы также назначают для лечения миомы , эндометриоза и некоторых других заболеваний женской половой сферы.
Гормональные контрацептивы разделяются также на микродозированные, низкодозированные, среднедозированные и высокодозированные.
Микродозированные препараты подходят в качестве контрацепции молодым нерожавшим женщинам, которые ведут регулярную половую жизнь (раз в неделю или чаще), а также тем, кто еще не использовал гормональные противозачаточные средства.
Низкодозированные гормональные средства также идеальны для молодых нерожавших женщин, ведущих активную сексуальную жизни, а также в случае, если микродозированные препараты не смогли блокировать овуляцию. Также данный вид подходит рожавшим женщинам и женщинам в позднем репродуктивном периоде.
Среднедозированные гормональные препараты идеальны для рожавших женщин или женщин в позднем репродуктивном периоде, которые ведут регулярную половую жизнь).
Высокодозированные гормональные препараты назначаются в целях лечения заболеваний гормонального характера, однако также применяются в качестве контрацепции рожавшими женщинами или женщинами в позднем репродуктивном периоде, которые ведут регулярную половую жизнь (один раз в неделю или чаще), если низко- и среднедозированные препараты не предотвратили овуляцию.
Показания к применению:
- предотвращение наступления незапланированной беременности,
- недостаточный синтез половых гормонов в организме женщины,
- нарушения менструального цикла.
Гормональные средства предотвращают наступление беременности благодаря подавлению овуляции и уплотнению слизи, которая выделяется шейкой матки, что в дальнейшем препятствует проникновению сперматозоидов в матку и, соответственно, процессу оплодотворения.
При использовании гормональных препаратов женский организм не синтезирует собственные половые гормоны, но при даже коротком прерывании приема препарата (пропуск таблетки) происходит сильный выброс гормонов, что за несколько часов может вызвать овуляцию.
Современные гормональные контрацептивы производятся в виде таблеток (оральные контрацептивы), противозачаточных пластырей , гормональных имплантатов, вагинальных колец, а также специальных инъекций.
При долгом применении, как и при резкой отмене оральных контрацептивов нередки случаи гормональных сбоев. Выражается это в нарушении периодичности менструаций и их продолжительности, а также количества выделений. Менструации становятся чрезмерно скудными или, напротив, обильными. У некоторых женщин возникают боли в нижней части живота. Комплекс биологически активных веществ «Тайм Фактор» оказывает благотворное действие на функционирование половой системы. Снижение болезненности менструаций достигается за счет уникального состава препарата, который включает вытяжки из лекарственных трав, витамины С, Е, В9 и РР, минеральные вещества (магний, железо, цинк). Компоненты помогают снять мышечные спазмы, восстановить баланс гормонов, достаточно часто встречающийся во время применения противозачаточных средств или после отказа от них.
Важно помнить, что гормональные противозачаточные средства не могут защитить от ЗППП , поэтому в случае отсутствия уверенности в половом партнере или при случайных связях следует применять барьерные методы контрацепции (презерватив).
Подбирать тот или иной гормональный противозачаточный препарат может только врач-гинеколог совместно с женщиной с учетом множества факторов и результатов анализа на гормоны (ФСГ, эстрадиол и тестостерон), который проводится в середине менструального цикла.
Спасибо
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Гормональная контрацепция в наши дни наиболее широко распространена. В настоящее время на рынке противозачаточных средств имеется множество видов комбинированных оральных контрацептивов (КОК). В данной статье мы попробуем разобраться, чем, кроме названия и цены они отличаются между собой. Каковы достоинства и недостатки каждого из них.Механизм контрацептивного действия КОК
Подавление овуляции.Сгущение шеечной слизи.
Изменения формирования эндометрия (что препятствует имплантации оплодотворенной яйцеклетки).
 Механизм действия гормональных контрацептивов в принципе одинаков для всех препаратов данной группы и не зависит от состава препарата, дозировки компонентов и фазности. Контрацептивное действие препаратов обеспечивает прогестагеновый компонент. Эстрогены входят в состав гормональных контрацептивов с целью поддержания нормального функционирования эндометрия, тем самым, обеспечивая «контроль цикла». Эстрогены из состава противозачаточных средств предотвращают промежуточные (межменструальные) кровотечения . Кроме того, эстрогены выполняют функцию замещения эстрадиола , вырабатываемого самим организмом (ведь при приёме КОК не происходит роста фолликула, потому эстрадиол в яичниках не вырабатывается).
Механизм действия гормональных контрацептивов в принципе одинаков для всех препаратов данной группы и не зависит от состава препарата, дозировки компонентов и фазности. Контрацептивное действие препаратов обеспечивает прогестагеновый компонент. Эстрогены входят в состав гормональных контрацептивов с целью поддержания нормального функционирования эндометрия, тем самым, обеспечивая «контроль цикла». Эстрогены из состава противозачаточных средств предотвращают промежуточные (межменструальные) кровотечения . Кроме того, эстрогены выполняют функцию замещения эстрадиола , вырабатываемого самим организмом (ведь при приёме КОК не происходит роста фолликула, потому эстрадиол в яичниках не вырабатывается).
Основные клинические различия между современными гормональными средствами заключаются в:
Индивидуальной переносимости
частоте побочных реакций
особенностях влияния на обменные процессы организма в целом
лечебном эффекте некоторых их препаратов, обусловленном свойствами входящих в состав прогестагенов.
Таблетки комбинированного орального контрацептива содержат в своем составе эстроген и прогестаген. Эстрогенный компонент гормонального контрацептива представлен синтетическим эстрогеном - этинилэстрадиол (ЭЭ), а прогестагенновый представляют собой различные синтетические прогестагены (прогестины).
Гормональные контрацептивы подразделяются по количеству эстрогенного компонента, а так же в зависимости от состава - комбинации эстрогена и гестагена.
 По количеству эстрогенного компонента:
По количеству эстрогенного компонента:
Высокодозированные - ЭЭ 50 мкг/сут.
Нон-Овлон (ЭЭ - 50 мкг/норэтистерон – 1мг)
Овидон (ЭЭ– 50 мкг/левоноргестрел 0,25 мг)
Низкодозированные - ЭЭ не более 30-35 мкг/сут
Фемоден (ЭЭ- 30 мкг / гестоден 0,075 мг)
Марвелон (ЭЭ 30 мкг / дезогестрел 0,15мг)
Регулон (ЭЭ 30 мкг / дезогестрел 0,15 мг)
Диане-35 (ЭЭ 35 мкг / ципротерон 2 мг)
Жанин (ЭЭ 30 мкг / диеногсст 2 мг)
Ярина (ЭЭ 30 мкг / дроспиринон 3 мг)
Делсия (ЭЭ 30 мкг / дроспиринон 3 мг)
Микродозированные - ЭЭ 20- 15 мкг/сут
Мерсилон (ЭЭ 20 мкг / дезогестрел 0,15 мг)
Новинет (ЭЭ 20 мкг /дезогестрел 0,15 мг)
Лоест (ЭЭ 20 мкг /гестоден 0,075 мг)
В целях длительной контрацепции используются низко- и микродозированнные оральные контрацептивы. Высокодозированные оральные контрацептивы можно применять лишь кратковременно. Этот вид гормонального контрацептива используется в лечении гормональных нарушений и при экстренной контрацепции.
В зависимости от комбинации эстрогена и прогестагена:
Монофазные
- с одинаковой дозой эстрогена и гестагена в каждой таблетке.
Многофазные - с изменяющимся соотношением эстрогеннного и прогестагеннного компонента в таблетках одного блистера:
- Двухфазные
- в блистере содержаться два вида таблеток с различием в соотношении эстрогена/ прогестагена.
- Трёхфазные
- содержат 3 вида таблеток отличающихся друг от друга различным соотношением компонентов эстроген/ прогестаген.
Основное преимущество трёхфазных гормональных контрацептивов заключается в снижении суммарной (цикловой) дозы прогестагена за счёт постепенного (трехфазного) увеличения его дозировки в течение цикла. В первой группе таблеток дозировка прогестагенного компонента низкая и составляет 1/3 от дозировки в монофазном КОК. Промежуточная группа таблеток содержит большую дозу прогестинов, и лишь в последней группе таблеток уровень прогестинов достигает такового в монофазном препарате. Надёжное подавление овуляции при применении данного вида контрацептива достигается увеличением дозировки эстрагена в начале или в середине цикла приёма. В зависимости от конкретного вида многофазного контрацептива количество таблеток разных фаз различно.
Преимущества использования КОК как метода контрацепции
Высокая контрацептивная надёжность.Хорошая переносимость.
Доступность и простота применения.
Отсутствие связи с половым актом.
Имеется полный контроль менструального цикла.
Обратимость подавления эффекта овуляции.
Безопасность для большинства здоровых женщин.
Гормональные контрацептивы используются не только с целью предупреждения нежелательной беременности, но и с лечебной, а так же с профилактической целью.
Лечебные эффекты КОК
Регуляция менструального цикла.
Устранение или уменьшение тяжести дисменореи.
снижают симптоматику при предменструальном синдроме.
Снижение илипредотвращение появления овуляторных болей.
Уменьшение менструальной кровопотери и вследствие этого лечение и профилактика железодефицитной



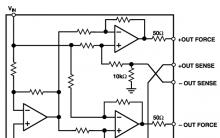
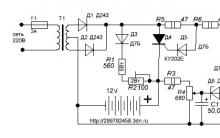




Как и где оплатить административный штраф?
Проезд перекрестков презентации для школьников
Самодельные устройства для перевозки велосипедов на машине Как сделать багажник на спортивный велосипед
Вечный двигатель своими руками, его описание и виды
Борьба с дорожными пробками в городах Реальная пробка